| Principală » Articole » Articole |
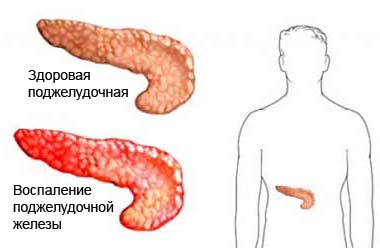
Панкреатит хроническийПанкреатит - это воспаление в поджелудочной железе с развитием различной степени выраженности недостаточности продукции ферментов поджелудочной железы.Причины панкреатита
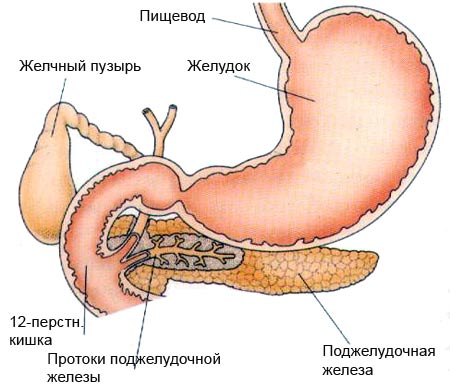
Основным механизмом развития панкреатита является самопереваривание в результате активации собственных ферментов с развитием отека, омертвения и замещения нормальной ткани поджелудочной железы. Проявления панкреатитаКартина заболевания складывается из трех основных признаков: боли в животе, нарушение процесса пищеварения и сахарный диабет. Боли, обусловленные воспалительным процессом в поджелудочной железе, носят постоянный характер, локализуются в центре подложечной области, отдают в спину, не зависят от приема пищи, обычно они спонтанно затихают или значительно уменьшаются через 5-7 дней после начала обострения, устраняются обезболивающими, спазмолитиками. Боли при наличии закупорки поджелудочных протоков, а также при развитии псевдокист и кист, как правило, опоясывающие, приступообразные, возникают во время или сразу после приема пищи, нередко сопровождаются тошнотой и рвотой, не приносящей облегчения. Эти боли уменьшаются приемом спазмолитиков и препаратов, снижающих поджелудочную секрецию. Появляются поносы,
метеоризм, тошнота, отсутствие аппетита, падение массы тела. Каловые
массы приобретают серый сальный цвет и зловонный запах. Диагностика панкреатита
Лечение панкреатитаКонсервативное лечение панкреатита включает в себя комплекс мер. В основу терапии положены следующие принципы:
Необходимо исключить употребление алкоголя, прием лекарственных препаратов, способных оказывать повреждающее воздействие на поджелудочную железу (антибиотики, антидепрессанты, сульфаниламиды, диуретики – гипотиазид и фуросемид, непрямые антикоагулянты, индометацин, бруфен, парацетамол, глюкокортикоиды, эстрогены и многие другие). Чрезвычайно важно проводить лечение заболеваний желудочно-кишечных заболеваний и своевременную профилактику инфекционных заболеваний, вызывающих поражение поджелудочной железы (вирусных гепатитов В и С, эпидемического паротита). Нарушения питания, такие как переедание, злоупотребление алкоголем, алиментарная белковая недостаточность, пищевая аллергия могут быть непосредственной причиной панкреатита. Без применения диетотерапии трудно рассчитывать на достаточный лечебный эффект. Правильно организованное питание может предотвратить развитие осложнений, обострений болезни и ее прогрессирование. Основными принципами, диетотерапии являются:
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови, кислотно-щелочного равновесия. Подавление секреции поджелудочной железы является важнейшим мероприятием в лечении обострения панкреатита. С этой целью применяются следующие методы:
Недостаточность функции поджелудочной железы проявляется синдромом нарушенного кишечного всасывания. По современным представлениям синдром нарушенного кишечного не проявляется при хроническом панкреатите до тех пор, пока секреция ферментов не снизится до 10% своего исходного потенциала. Лечение недостаточности поджелудочной железы сводится к назначению диеты и заместительной ферментной терапии. При этом доза ферментного препарата подбирается каждому больному индивидуально. Основным критерием эффективности лечения является динамика количества жира в кале и массы тела больного. Обычно лечение начинают с 3-х таблеток до, после и во время основных приемов пищи. При тяжелых формах количество препарата может достигать 20 и более таблеток ежедневно. Ферментные препараты при хроническом панкреатите назначаются на очень длительное время, часто пожизненно. Возможно добиться снижения их дозы при соблюдении строгой диеты с ограничением жира и белка. Однако при расширении диеты дозы ферментных препаратов должны увеличиваться.
Физиотерапия оказывает болеутоляющий эффект и определенное
противовоспалительное действие. Как правило, физиолечение применяется в
фазе затихания обострения. Чаще всего применяются:
В фазе ремиссии широко применяют бальнеотерапию в виде углекисло-сероводородных, углекисло-радоновых, углекислых, «жемчужных» или сульфидных ванн. Они принимаются при температуре 36–37°С, продолжительность – 10–15 минут, курс лечения – 8–10 процедур. Санаторно-курортное
лечение проводится в стадии компенсации вне обострения на курортах
Ессентуки, Трускавец, Железноводск, а также в санаториях Республики
Беларусь (Нарочь, Речица). лечить хронический панкреатит?
Диета
Прогноз при панкреатитеСтрогое соблюдение режима питания и диеты, полное воздержание от приема алкоголя, строгое следование рекомендациям по медикаментозному лечению значительно уменьшают частоту обострений, переводит процесс в редко рецидивирующий вариант с медленным прогрессированием. У части больных возможно добиться заметной и стойкой ремиссии. Для хронического
панкреатита характерно прогрессирующее течение, однако прекращение
воздействия причинных факторов и адекватная терапия замедляют
прогрессирование болезни, значительно улучшают качество жизни больных и
прогноз. Можно ли вылечить дискинезию?
В значительной степени лечение определяется причинами, вызвавшими дискинезию желчных путей. С учетом того, что первичные дискинезии желчного пузыря относятся к психосоматическим заболеваниям, большое значение придается психотерапевтическим мероприятиям. Следует, правда, сказать, что проводить такое лечение должен квалифицированный психотерапевт, а больные с большой неохотой обращаются к подобным врачам, поскольку считают, что страдают чисто соматическими заболеванием. Психотропные препараты должны назначаться доктором с учетом нарушений психологического состояния пациентов, формы и структуры этих нарушений. При депрессиях показаны антидепрессанты, дневные транквилизаторы, легкие нейролептики. Дальнейшее лечение зависит от вида дискинезии. Больным гипокинетической дискинезией рекомендуются продукты, обладающие желчегонным действием, обогащенные магнием, включающие сорбит, ксилит. Применяются минеральные воды высокой минерализации типа Ессентуки № 17, Арзни, Баталинская и др.; воду назначают в холодном или слегка подогретом виде по 200-250 мл 2-3 раза в день за 30-60 мин до еды. Эффективны лечебная физкультура, массаж, диадинамические токи. При гиперкинетической дискинезии в диете ограничиваются механические и химические раздражители, жиры, обязательно назначаются спазмолитические средства, желательно имеющие избирательное действие на желчный пузырь и протоки (Дюспаталин, Дицетел), минеральные воды малой минерализации (Славяновская, Смирновская, Ессентуки № 4 и № 20, Нарзан, обычно в горячем виде дробно в 5-6 приемов в день по 1/3 - 1/2 стакана). Хирургическое лечение не показано. Для предупреждения дискинезии желчных путей необходимы своевременное лечение невротических расстройств, нормализация режима труда и отдыха, устранение конфликтных ситуаций, достаточный сон, регулярный прием пищи в одни и те же часы не менее 3-4 раз в сутки. ри нерезко выраженном обострении можно применить мягко действующие факторы: 1) электрофорез новокаина (методика № 20); электрод площадью 300 см2 с прокладкой, смоченной 2—5% раствором новокаина (анод) располагают в подложечной области, второй электрод (катод)
площадью 400 см2 — в области нижнегрудного и верхнепоясничного отдела
позвоночника, продолжительность процедуры 15—20 мин, при плотности тока
0,02—0,03 мА, через день, всего 10—15 процедур; 2) электрическое поле
УВЧ по поперечной методике: одна конденсаторная пластина в подложечной
области, вторая — симметрично на спине, зазоры по 3 см, доза нетепловая
или слаботепловая, по 5—8—10 мин, через день, всего 8—10—12 процедур
(методика № 117).
(анод) располагают в подложечной области, второй электрод (катод)
площадью 400 см2 — в области нижнегрудного и верхнепоясничного отдела
позвоночника, продолжительность процедуры 15—20 мин, при плотности тока
0,02—0,03 мА, через день, всего 10—15 процедур; 2) электрическое поле
УВЧ по поперечной методике: одна конденсаторная пластина в подложечной
области, вторая — симметрично на спине, зазоры по 3 см, доза нетепловая
или слаботепловая, по 5—8—10 мин, через день, всего 8—10—12 процедур
(методика № 117).
Необходимо строго следить за переносимостью процедур: у ряда больных, особенно с повышенной вегетативной неустойчивостью, во время процедуры могут возникнуть головокружение, сердцебиение, головная боль, беспокойство, плохой сон. Плохая переносимость обычно выявляется на первых процедурах. В таких случаях их проводят через 2 дня либо отменяют. Питье минеральных вод целесообразнее непосредственно из источника, однако во внекурортных условиях можно с успехом использовать бутылочные минеральные воды. У больных язвенной болезнью чаще всего отмечается повышение секреции и кислотности, поэтому при лечении необходимо стремиться к снижению секреторной функции желудка, назначая прием воды за 17-20 минут до приема пищи. За этот период вода успеет проникнуть в двенадцатиперстную кишку и оказать тормозящее (дуоденальное) действие на возбужденную секрецию желудка. Подобным действием в большей степени обладают теплые щелочные минеральные воды, способные расслабить спазм привратника и, таким образом, быстрее проникать в двенадцатиперстную кишку. Больные с серьезными нарушениями моторно-эвакуаторной функции желудка, рвотой, тяжестью в подложечной области после приема небольшого количества пищи, отрыжкой тухлым, соответствующими рентгенологическими и электрогастрографическими данными прием минеральных вод не показан, так как принятая вода на длительное время задержится в желудке, особенно вместе с пищей, и окажет вместо тормозящего сокогонный эффект. При нерезко выраженных нарушениях моторики, обусловленных воспалительным отеком слизистой оболочки выходной части желудка или кратковременным спазмом привратника, минеральную воду назначают в небольших количествах — 1/2 или 1 стакана 1—2 раза в день. При обострениях язвенной болезни питьевое лечение не показано. Приведенная методика применения минеральных вод рекомендуется больным язвенной болезнью двенадцатиперстной кишки при любом исходном состоянии секреторной функции желудка, а также больным язвенной болезнью желудка, сопровождающейся повышенной и нормальной кислотностью при локализации язвы на малой кривизне желудка. Больным, особенно среднего и пожилого возраста, у которых язва в течение нескольких лет не проявляет наклонности к заживлению и сопровождается падением кислотности, не следует стремиться к уменьшению секреторной функции желудка. Им назначают минеральные воды за 20—30 мин до приема пищи (если не требуется других терапевтических мероприятий). Во внекурортных условиях воду следует подогревать до 33—40°С, при этом удаляется избыток свободной углекислоты, оказывающей стимулирующее действие на секрецию желудка. Теплые минеральные воды способствуют также улучшению моторно-эвакуаторной функции желудка, уменьшению спастических явлений, что имеет значение при лечении этой категории больных. Больным язвенной болезнью рекомендуются слабоминерализованные воды, из которых наибольшее применение нашли боржоми, смирновская, славяновская, ессентуки № 4, нарзан теплый и холодный, саирме, джермук, джава, березовская, московская. Для седативной терапии рекомендуются водные процедуры — радоновые ванны с содержанием радона 36,4—72,8 нКи/л (100—200 ЕМ), хвойные, хвойно-радоновые, хлоридные натриевые (2%), жемчужные, кислородные. Ванны: назначают температуры 36—37°С, через день либо 2 дня подряд с последующим днем отдыха, длительность процедуры 10—15 мин, на курс 10—12—15 ванн. Одним из наиболее эффективных методов является грязелечение, которое применяют в фазе затухающего обострения или ремиссии заболевания. Лечебную грязь используют в виде аппликаций температуры 38—40°С, причем первые 2 процедуры проводят при температуре 38°С, а затем повышают ее постепенно до 40°С, длительность процедур 10—15 мин, через день, всего 8—10 процедур (методика №219). Торфолечение проводят по следующей методике: больным I и II стадий заболевания (по классификации Бадылькеса) применяют аппликации торфа на область эпигастрия и сегментарно при температуре грязи 42°С (первые 2—3 процедуры при температуре 38°С), больным III стадии, а также больным язвенной болезнью с повышенной возбудимостью нервной системы показаны аппликации только низких температур (38°С); процедуры назначают через день, чередуя их с хвойными или радоновыми ваннами индифферентной температуры (36°С) по методикам № 168, 201. Больным, которым грязелечение противопоказано по состоянию сердечнососудистой системы, а также ослабленным и с выраженным болевым синдромом показано применение процедур гальваногрязи или электрофореза грязевого раствора (методика № 223). При последнем методе прокладки обоих электродов смачивают грязевым раствором и электроды помещают в подложечной области (анод) и симметрично сзади в области спины (катод), плотность тока 0,05 мА/см2, продолжительность 15—20 мин, на курс 10—14 процедур. В качестве одного из возможных тепловых факторов можно применить аппликации озокерита (толщина 2—3 см, температура 45—50°С) на подложечную область и сегментарно; процедуры продолжительностью 30—60 мин проводят через 1—2 дня, на курс лечения 10—15 процедур. У больных с выраженной вегетативной неустойчивостью и астенией более эффективны аппликации озокерита по сегментарно-рефлекторной методике на область спины D8—D12. Парафинолечение применяют по тем же показаниям, что и грязелечение. Парафин температуры 46°С накладывают на подложечную область и сегментарно через один или два дня на 30—40 мин, на курс 10—15 процедур (методики № 223, 225, 227). Положительное действие на больных оказывают сантиметровые волны. В положении больного лежа излучатель диаметром 14 см при зазоре 5—7 см помещают в подложечной области справа (при язве двенадцатиперстной кишки) или слева (при язве желудка), мощность тока 20—30 Вт, продолжительность процедуры 10—15 мин, через день, всего 10—12 процедур. При появлении или усилении болей процедуры проводят через 2 дня при меньшей мощности тока (15 Вт) и продолжительности воздействия (до 10 мин); при, значительном усилении болей лечение прекращают на несколько дней. Эти процедуры можно чередовать с ваннами температуры 36—37°С, по 8—10 мин, всего 8—10 ванн- (методика № 129), Новокаин-электрофорез (2—5% раствор) положительно влияет на течение язвенной болезни. При повышенной возбудимости нервной системы и нарушении сна показан общий бром-электрофорез (15% раствор бромида натрия) по методике Вермеля (методика № 16). Возможен электрофорез ганглиоблокаторов. Так, гексоний или бензогексоний (1% раствор), ганглерон, пирилен вводят с анода при плотности тока 0,03 мА/см2, всего 10—12 процедур (методики № 10, 14). Электрическое поле УВЧ — мягкодействующий фактор, который можно применять в любых условиях. Одну пластину помещают в области желудка, вторую — в области De—Ds при зазорах 3 см. Воздействуют электрическим полем УВЧ и на область шейных симпатических узлов (методика № 116). Весьма эффективно импульсное электрическое поле УВЧ, не уступающее действию грязелечения: воздействуют с помощью конденсаторных пластин размером 12X17 см, которые располагаются в области эпигастрия и симметрично сзади при зазорах 1—2 см; средняя выходная мощность 5—6 Вт (в импульсе 5—6 кВт), продолжительность процедуры 6—12 мин, через день, всего 8—10 процедур. Ультразвуком воздействуют в непрерывном режиме по лабильной методике (методика № 150) на область эпигастрия и на 2 поля паравертебрально. При повышенной возбудимости и расстройстве сна эффективен электросон (частота импульсов 3 Гц, продолжительность от 6 до 10—12 мин, сила тока 3—5 мА, 2—3 процедуры в неделю, всего 8—10 процедур) ио методике № 81. Больным с выраженными явлениями вегето-сосудистой дистопии показаны гальванический воротник и электрофорез кальция и брома (методика № 11). Хорошо зарекомендовал себя и интраназальный электрофорез с витамином В2 особенно у больных молодого возраста с повышенной возбудимостью нервной системы (методика № 9). При сочетании язвенной и гипертонической болезни показан папаверин-электрофорез: электрод-анод с прокладкой размером 25X10 см, смоченный 0,25% раствором папаверина, помещают в подложечной области, второй (раздвоенный) — на оба бедра; сила тока от 15 до 20 мА, продолжительность воздействия 15—20 мин, всего 20—25 процедур (методика № 20). При хронических незаживающих язвах благоприятно действует цинк-электрофорез: прокладку анода смачивают 1% раствором сульфата цинка, прокладку катода — водопроводной водой. Анод помещают на бедре, катод — в области поясницы. Процедуры продолжительностью 20 мин с перерывами на 10-й и 18-й минутах проводят через день, всего 20—25 процедур (методика № 20). В последние годы с целью анальгезирующего и трофического действия применяют диадинамические токи: электроды площадью по 200 см 2 помещают на пилородуоденальную область и симметрично сзади в области D7 — Dn. Применяют в течение 1 мин двухтактный фиксированный ток и затем в течение 1 мин — однотактный фиксированный ток, проводя такое чередование 4—5 раз. Сила тока — от 3—6 до 15 мА в зависимости от чувствительности больного; увеличивают силу тока медленно до ощущения больным слабой вибрации. Процедуры проводят через день, на курс 10—12 процедур. Все указанные процедуры можно чередовать с хвойными, радоновыми (36,4—72,8 нКи/л, или 100—200 ЕМ), хлоридными натриевыми (1—2%), кислородными ваннами, благотворно действующими на функциональное состояние нервной системы. Больным ослабленным, с низким содержанием гемоглобина в крови, в пожилом возрасте предпочтительно применять мышьяксодержащие ванны (50 мг/л) температуры 36°С по 8—12 мин, всего 10—12 ванн. При сопутствующих язвенной болезни заболеваниях нервной системы или суставов целесообразно применение радоновых ванн с содержанием радона 36,4 нКи/л (100 ЕМ), при температуре воды 36°С, по 8—10—12 мин, через день, всего 10—12 ванн. Противопоказаниями для применения физических факторов являются: резко выраженное обострение с явлениями перипроцесса со склонностью к пенетра-ции, кровотечениям, при подозрении на малигнизацию (в основном язвы желудка); двигательная недостаточность желудка, обусловленная стенозом выходной части желудка; общие противопоказания для применения физических факторов, Весьма положительное влияние на течение язвенной болезни и заживление «ниши», особенно у больных с выраженными невротическими проявлениями и расстройством сна, оказывают токи низкой частоты по методике электросна в щадящем режиме: лечение проводят от аппарата «Электросон-3», расположение электродов — катод на закрытые глаза, анод — на область сосцевидных отростков, частота импульсов 3 Гц, сила тока 3—5 мА, продолжительность процедур 6—8—10—15 мин, 2—3 раза в неделю, на курс лечения 8—10 процедур (методика № 81). Выраженное аналыезирующее действие оказывают синусоидальные модулированные токи (СМТ); кроме того, они существенно улучшают функцию печени, что дает возможность применять их в фазе обострения и затухающего обострения болезни при наличии у больных сопутствующего поражения печени. СМТ применяют в переменном режиме при постепенном увеличении глубины модуляций от 25 до 100%, их частоте 100 Гц, I и IV род работы, по 3 мин, через день, 8—10 процедур на курс (методика № 71). Лечебная физкультураЛечебная физкультура направлена на укрепление нервной системы через общетонизирующее воздействие на нервно-психическое состояние больного; нормализацию, а затем и повышение обмена веществ и улучшение функционального состояния организма; на улучшение кровообращения в органах брюшной полости; на обучение диафрагмальному дыханию (диафрагма как бы "массирует" поджелудочную железу, что способствует улучшению её функции). Темп выполнения упражнений - медленный и средний, продолжительность - 15-20 минут. В комплекс лечебной физкультуры кроме специальных упражнений, включается ходьба на свежем воздухе на расстояние 1-2 км в темпе, привычном для больного. Рис. 1. Комплекс последовательных упражнений лечебной физкультуры | |
| Vizualizări: 7643 | Comentarii: 2 | Rating: 0.0/0 |
| Total comentarii : 0 | |